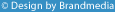Adult & Pediatric Spine, The, 3rd Edition. 2004
Editors: Frymoyer, John W.; Wiesel, Sam W.; An, Howard S.; Boden, Scott D.; Lauerman, William C.; Lenke, Lawrence G.; McLain, Robert F.
Chapter 61: Bone Grafting: Techniques and Complications
Kirkham B. Wood
Чаще всего о боли в месте взятия костного трансплантата сообщается во время выписки пациента из стационара; боль имеет тенденцию куппироваться к концу 3 месяца (64). Боль, сохраняющуюся более 3 месяцев, называют хронической, и о ней сообщают многие авторы. Mirovsky и Neuwirth в своем обзоре в группе 60 пациентов, которым произведен забор аутотрансплантата из задних отделов подвздошной кости, установили в 20% случаев наличие выраженого болевого синдрома в сроки более 2 лет (65). Frymoyer с соавт. установил, что постоянные боли могут иметь место даже спустя 10 лет после хирургического вмешательства (66). Жалобы на боль донорского участка была значительно чаще у пациентов с сохранившейся болью в пояснице. Боль может быть связана с непосредственным повреждением нервов (например, ягодичных), вследствие скелетирования и повреждения большого объема мышечной ткани в процессе выделения кости (13, 56, 60) или, возможно, является частью генерализованного болевого синдрома у некоторых пациентов (66). Предложенные способы уменьшения боли в зоне забора трансплантата включают проведение местной анестезии, вертикальные или косые разрезы, чтобы избежать повреждения кожных нервов, разрезы, проводимые ниже гребня, чтобы впоследствии уменьшить трение одежды и поясов, взятие трансплантата только с медиальным кортикальным слоем - уникортикального (7,15,16,65,67,68).
 Редким, но серьезным осложнением является разрыв или пункция верхней ягодичной артерии, поскольку этот сосуд выходит из таза через большую седалищную вырезку. Взятие кости слишком близко от седалищной вырезки или неправильное размещения крючков или элеваторов, непоредственно на сосуд, рисковано (16,51). Первичная перевязка разорванного сосуда иногда не может быть выполнена технически, потому что артерия ретрагируется в полость таза. В таком случае может быть необходимо произвести остеотомию таза или выполнить чрезтазовый интраабдоминальный доступ.
Редким, но серьезным осложнением является разрыв или пункция верхней ягодичной артерии, поскольку этот сосуд выходит из таза через большую седалищную вырезку. Взятие кости слишком близко от седалищной вырезки или неправильное размещения крючков или элеваторов, непоредственно на сосуд, рисковано (16,51). Первичная перевязка разорванного сосуда иногда не может быть выполнена технически, потому что артерия ретрагируется в полость таза. В таком случае может быть необходимо произвести остеотомию таза или выполнить чрезтазовый интраабдоминальный доступ.
В некоторых случаях может быть полезна артериография для определения источника увеличивающейся гематомы ягодичной области или необъясненной послеоперационной анемии, с целью исключения повреждения ягодичных сосудов (51). Помимо разрыва, в литературе сообщается о других сосудистых осложнениях, связанных с повреждением ягодичной артерии - формирование псевдоаневризмы и артериовенозного свища (69,70).
Четвертая поясничная, подвздошно-поясничная и глубокая подвздошная огибающая артерии (рис. 2A) подвергаются потенциальному риску ранения при взятии трансплантата из передних отделов гребня подвздошной кости.
 Нервы находятся в непосредственной близости к крыльям подвздошных костей и, таким образом, подвергаются риску повреждения. К таковым относятся: латеральные кожные нервы бедра, ilioinguinal и iliohypogastric нервы спереди и верхние ягодичные, седалищные и ягодичные нервы сзади. Имеет место значительная вариабельность анатомического расположения этих нервов, однако: в анатомическом исследовании Murata показал, что больше чем в 10% случаев латеральный кожный нерв бедра может проходить латерально над гребнем подвздошной кости на расстоянии более 3 см от передней ости (71).
Нервы находятся в непосредственной близости к крыльям подвздошных костей и, таким образом, подвергаются риску повреждения. К таковым относятся: латеральные кожные нервы бедра, ilioinguinal и iliohypogastric нервы спереди и верхние ягодичные, седалищные и ягодичные нервы сзади. Имеет место значительная вариабельность анатомического расположения этих нервов, однако: в анатомическом исследовании Murata показал, что больше чем в 10% случаев латеральный кожный нерв бедра может проходить латерально над гребнем подвздошной кости на расстоянии более 3 см от передней ости (71).
Поскольку нервы, подвергающие риску повреждения, являются преимущественно сенсорными, при их травматизации или разрыве отмечается дизэстезия, онемение и парестезии, которые могут быть ограниченными или иррадиировать в ягодичную область или бедр. Степень дискомфорта может увеличиться при ношении пояса или обтягивающей одежды. У 10% пациентов может потребоватся применение местных анестетиков или хирургическое вмешательство - иссечение болезненной невромы (16, 51). Самой частой причиной повреждения нерва является чрезмерная его тракция во время доступа к кости. Дисестезии в области рубца и боль в зоне инервации ягодичных нервов, как ни странно, могут быть связаны с направлением разреза тканей во время взятия трансплантата. В недавнем исследовании сравнили различные направления разрезов - из верхнелатеральной области книзу и медиально и разрез из верхнемедиальной области, направленный книзу латерально, и установили меньшую частоту онемения, дизэстезии и боли при втором типе разреза (62). Теоритически можно предположить, что разрез, проведенный таким образом с меньшей вероятность приведет кповреждению ягодичных нервов.
Бедренные, ilioinguinal, верхние ягодичные и седалищные нервы - все выходят из полости таза и, таким образом, теоретически подвергаются некоторому риску повреждения; однако, фактические сообщения об их повреждениях чрезвычайно редки (72).
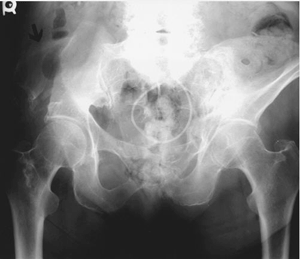 После забора большого объема костной ткани подвздошная кость может сломаться в переднем или заднем отделе. Обычно это связанно с чрезмерной резекцией кости в нижних отделах и в области плоской части подвздошной кости (73,74). Coventry и Tapper сообщили об усталостных переломах задних отделов подвздошной кости и последующей крестцово-подвзошной нестабильности в шести случаях после применения агрессивной техники взятия аутотрансплантата из задних отделов подвздошной кости (75). В передних отделах отрыв передней ости подвздошной кости связан с взятием трикортикального или бикортикального трансплантатов, обычно для передних шейных спондилодезов (76). Когда трансплантат взят слишком близко [меньше чем 3 см (77)] от передней верхней ости подвздошной кости, напряжение мышц при переходе в вертикальное положение и при напряжении флексоров бедра может оторвать фрагмент кости - ость (рис. 11); особенно высок риск этого у пожылых пациентов, женщин со сниженным качеством костной ткани (77,78). Hu и Bohlman сообщили о 10 пациентах с отрывными переломами передних отделов подвздошной кости, связанных с забором аутотрансплантата для переднего шейного спондилодеза (77). Авторы легко диагностировали это осложнение у больных по внезапному началу боли в области взятия костного трансплантата; интенсивность боли варьировала от умеренной до значительно выраженной. Как показали исследования, соблюдая осторожность, резецируя кость по крайней мере на 3 см кзади от передней ости, значительно снижается риск отрывного перелома, поскольку резко возрастает сила, необходимая для отрыва фрагмента кости в таком случае. В своем Jones и др. показал значительные различия в прочности костного трансплантата к компреммирующим нагрузкам в зависимости от того, был ли трансплантат взят с помощью осциллятороной пилы или остеотома (25). Авторы пришли к заключению, что использование остеотома не только приводить к снижению прочности трансплантата, но и может вызвать формирование незаметных линий перелома таза, которые проявятся в позднем периоде (25,76). Лечение отрывного перелома является в большинстве случаев консервативным, с постельным режимом и постепенной мобилизацией.
После забора большого объема костной ткани подвздошная кость может сломаться в переднем или заднем отделе. Обычно это связанно с чрезмерной резекцией кости в нижних отделах и в области плоской части подвздошной кости (73,74). Coventry и Tapper сообщили об усталостных переломах задних отделов подвздошной кости и последующей крестцово-подвзошной нестабильности в шести случаях после применения агрессивной техники взятия аутотрансплантата из задних отделов подвздошной кости (75). В передних отделах отрыв передней ости подвздошной кости связан с взятием трикортикального или бикортикального трансплантатов, обычно для передних шейных спондилодезов (76). Когда трансплантат взят слишком близко [меньше чем 3 см (77)] от передней верхней ости подвздошной кости, напряжение мышц при переходе в вертикальное положение и при напряжении флексоров бедра может оторвать фрагмент кости - ость (рис. 11); особенно высок риск этого у пожылых пациентов, женщин со сниженным качеством костной ткани (77,78). Hu и Bohlman сообщили о 10 пациентах с отрывными переломами передних отделов подвздошной кости, связанных с забором аутотрансплантата для переднего шейного спондилодеза (77). Авторы легко диагностировали это осложнение у больных по внезапному началу боли в области взятия костного трансплантата; интенсивность боли варьировала от умеренной до значительно выраженной. Как показали исследования, соблюдая осторожность, резецируя кость по крайней мере на 3 см кзади от передней ости, значительно снижается риск отрывного перелома, поскольку резко возрастает сила, необходимая для отрыва фрагмента кости в таком случае. В своем Jones и др. показал значительные различия в прочности костного трансплантата к компреммирующим нагрузкам в зависимости от того, был ли трансплантат взят с помощью осциллятороной пилы или остеотома (25). Авторы пришли к заключению, что использование остеотома не только приводить к снижению прочности трансплантата, но и может вызвать формирование незаметных линий перелома таза, которые проявятся в позднем периоде (25,76). Лечение отрывного перелома является в большинстве случаев консервативным, с постельным режимом и постепенной мобилизацией.
Мышечные грыжи или грыжи, содержимым которых является полый орган брюшной полости, могут встречаться после резекции больших бикортикальных фрагментов подвздошной кости в сочетании с мышечными компонентами (13, 51, 77). Выявляясь в различные сроки после операции - от 2 недель до нескольких лет, симптомы могут вариьровать от неопределенной боли в нижних отделах живота до наличия выбухающей массы с перистальтическими шумами. Грыжа может осложниться ущемлением, инвагинацией и странгуляцией тонкой кишки, сочетаясь с гипотензией и шоком (11, 51, 81, 82). Это осложнение редко, тем не менее, о 20 случаях сообщено в литературе, но, по крайней мере, один из них имел место спустя 15 лет после первичной операции (82).
Костные аутотрансплантаты обычно используются для спондилодеза и все еще остаются "золотым стандартом". Их использование связано со значительными осложнениями в области донорского участка, что может быть минимизировано корректной хирургической техникой.
Дальнейшее развитие технологий, разработка и применение аллотрансплантатов, BMP и синтетических или искусственных материалов дают хирургу большую широту и выбор. Эти материалы особенно незаменимы, когда спондилодез выполняется в клинически сложных и неоднозначных ситуациях, таких как ложный сустав, ревизионные вмешательства, при которых ограниченна возможность в собственном пластическом материале или когда имеет место нарушение васкуляризации ложа трансплантата. В настоящее время важно отметить и возможность исключения риска инфицирования при использовании искусственных заменителей костной ткани. Современные миниинвазивные методы забота трансплантата, возможно, уменьшают риск осложнений, таких как хроническая боль донорского участка, перелом, грыжа, и повреждение нервов. Однако, ключ к успешному спондилодезу - биологическая жизнеспособность собранных костных фрагментов: их способность к остеоиндуктии, кондуктиным и остеогенным свойствам; хорошая декортикация и васкуляризация участка укладки трансплантатов.
Editors: Frymoyer, John W.; Wiesel, Sam W.; An, Howard S.; Boden, Scott D.; Lauerman, William C.; Lenke, Lawrence G.; McLain, Robert F.
Chapter 61: Bone Grafting: Techniques and Complications
Kirkham B. Wood
Осложнения взятия аутотрансплантата из крыла подвздошной кости.
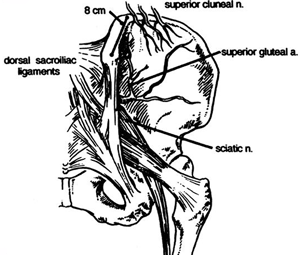
В литературе описан целый ряд осложнений, связанных с забором костного трансплантата из заднего или переднего отделов гребня подвздошной кости; к таковым относятся - хроническая боль, нейрососудистые повреждения, инфицирование, косметический дефект, разрыв крестцово-подвзошного сочленения, перелом крыла подвздошной кости или её передней ости и образование грыжи (при этом содержимым грыжевого мешка являются ограны брюшной полости). Частота значимых и незначительных осложнений по данным различных авторов колеблется от 3 до 49 % (7,11,51,52,53 и 54). Например, Banwart с соавт. в своем обзоре в группе из 180 пациентов сообщил об осложнениях у 88 человек (49 %); 90 из 195 донорских участков (47 %) имели осложнения (54). Серьезные осложнения (10%) включали серому, грубый рубец, потребовавший повторного оперативного вмешательства, и хроническую боль. К незначительным осложнениям отнесены рубец или дизэстезия ягодиц, длительное дренирование раны, поверхностная инфекция и отрыв фрагмента дренажа. Russell и Block провели анализ литературы и установили частоту, с которой встречаются большие (3 - 39 %) и незначительные осложнения (10 - 40 %) (11). Примеры осложнений - неврологические нарушения, ранение сосудов, инфекция, гематомы, образование грыжи с выходом кишечника в грыжевой мешок, перелом, нестабильность тазового кольца и хроническая боль. Незначительные осложнения включали поверхностную инфекцию, серому, неудовлетворенность косметическим результатом, временную гипестезию и умеренной болью (20). В литературе подчеркиваются факторы риска развития осложнений: пожилой возраст, ожирение, женский пол, сопутствующая патология и большой объем реконструктивного вмешательства на позвоночнике.(7,11,55,56,57,58 и 59).Боль в области взятия трансплантата.
Боль донорского участка - вероятно самая частая жалоба после взятия аутотрансплантата. Частота колеблется от 3 до 50% (7, 53, 55, 60, 61,62 и 63). Картина может быть неточной, несмотря на то, что большинство сообщений основано на ретроспективном анализе данных. Heary с соавт. преспективно обследовал 105 пациентов, из которых 87 выполнено взятие аутотрансплантата из передних отделов крыла подвздошной кости и 33 - из задних отделов (60). Структурные кортикально-губчатые трансплантаты взяты в 79 случаях и губчатые - в 41 случаев с использованием различной техники. Независимым экспертом проведена оценка результатов через 4 года; результат признан приемлемым, но, тем не менее, боль имела место в 31% случаев, а в 3% наблюдений боль была выражена значительно. Schnee с соавт. проанализировал 184 случая взятия аутотрансплантата из передних отделов гребня подвздошной кости для передних шейных спондилодезов и сообщил о 4%-ой распространенности длительной боли, отмечавшейся более 3 месяцев. В этой серии выявлено увеличение риска осложнений у женщин и пациентов, страдающих ожирением (7).Чаще всего о боли в месте взятия костного трансплантата сообщается во время выписки пациента из стационара; боль имеет тенденцию куппироваться к концу 3 месяца (64). Боль, сохраняющуюся более 3 месяцев, называют хронической, и о ней сообщают многие авторы. Mirovsky и Neuwirth в своем обзоре в группе 60 пациентов, которым произведен забор аутотрансплантата из задних отделов подвздошной кости, установили в 20% случаев наличие выраженого болевого синдрома в сроки более 2 лет (65). Frymoyer с соавт. установил, что постоянные боли могут иметь место даже спустя 10 лет после хирургического вмешательства (66). Жалобы на боль донорского участка была значительно чаще у пациентов с сохранившейся болью в пояснице. Боль может быть связана с непосредственным повреждением нервов (например, ягодичных), вследствие скелетирования и повреждения большого объема мышечной ткани в процессе выделения кости (13, 56, 60) или, возможно, является частью генерализованного болевого синдрома у некоторых пациентов (66). Предложенные способы уменьшения боли в зоне забора трансплантата включают проведение местной анестезии, вертикальные или косые разрезы, чтобы избежать повреждения кожных нервов, разрезы, проводимые ниже гребня, чтобы впоследствии уменьшить трение одежды и поясов, взятие трансплантата только с медиальным кортикальным слоем - уникортикального (7,15,16,65,67,68).
Ранение сосудов.
 Редким, но серьезным осложнением является разрыв или пункция верхней ягодичной артерии, поскольку этот сосуд выходит из таза через большую седалищную вырезку. Взятие кости слишком близко от седалищной вырезки или неправильное размещения крючков или элеваторов, непоредственно на сосуд, рисковано (16,51). Первичная перевязка разорванного сосуда иногда не может быть выполнена технически, потому что артерия ретрагируется в полость таза. В таком случае может быть необходимо произвести остеотомию таза или выполнить чрезтазовый интраабдоминальный доступ.
Редким, но серьезным осложнением является разрыв или пункция верхней ягодичной артерии, поскольку этот сосуд выходит из таза через большую седалищную вырезку. Взятие кости слишком близко от седалищной вырезки или неправильное размещения крючков или элеваторов, непоредственно на сосуд, рисковано (16,51). Первичная перевязка разорванного сосуда иногда не может быть выполнена технически, потому что артерия ретрагируется в полость таза. В таком случае может быть необходимо произвести остеотомию таза или выполнить чрезтазовый интраабдоминальный доступ. В некоторых случаях может быть полезна артериография для определения источника увеличивающейся гематомы ягодичной области или необъясненной послеоперационной анемии, с целью исключения повреждения ягодичных сосудов (51). Помимо разрыва, в литературе сообщается о других сосудистых осложнениях, связанных с повреждением ягодичной артерии - формирование псевдоаневризмы и артериовенозного свища (69,70).
Четвертая поясничная, подвздошно-поясничная и глубокая подвздошная огибающая артерии (рис. 2A) подвергаются потенциальному риску ранения при взятии трансплантата из передних отделов гребня подвздошной кости.
Неврологические осложнения.
 Нервы находятся в непосредственной близости к крыльям подвздошных костей и, таким образом, подвергаются риску повреждения. К таковым относятся: латеральные кожные нервы бедра, ilioinguinal и iliohypogastric нервы спереди и верхние ягодичные, седалищные и ягодичные нервы сзади. Имеет место значительная вариабельность анатомического расположения этих нервов, однако: в анатомическом исследовании Murata показал, что больше чем в 10% случаев латеральный кожный нерв бедра может проходить латерально над гребнем подвздошной кости на расстоянии более 3 см от передней ости (71).
Нервы находятся в непосредственной близости к крыльям подвздошных костей и, таким образом, подвергаются риску повреждения. К таковым относятся: латеральные кожные нервы бедра, ilioinguinal и iliohypogastric нервы спереди и верхние ягодичные, седалищные и ягодичные нервы сзади. Имеет место значительная вариабельность анатомического расположения этих нервов, однако: в анатомическом исследовании Murata показал, что больше чем в 10% случаев латеральный кожный нерв бедра может проходить латерально над гребнем подвздошной кости на расстоянии более 3 см от передней ости (71).Поскольку нервы, подвергающие риску повреждения, являются преимущественно сенсорными, при их травматизации или разрыве отмечается дизэстезия, онемение и парестезии, которые могут быть ограниченными или иррадиировать в ягодичную область или бедр. Степень дискомфорта может увеличиться при ношении пояса или обтягивающей одежды. У 10% пациентов может потребоватся применение местных анестетиков или хирургическое вмешательство - иссечение болезненной невромы (16, 51). Самой частой причиной повреждения нерва является чрезмерная его тракция во время доступа к кости. Дисестезии в области рубца и боль в зоне инервации ягодичных нервов, как ни странно, могут быть связаны с направлением разреза тканей во время взятия трансплантата. В недавнем исследовании сравнили различные направления разрезов - из верхнелатеральной области книзу и медиально и разрез из верхнемедиальной области, направленный книзу латерально, и установили меньшую частоту онемения, дизэстезии и боли при втором типе разреза (62). Теоритически можно предположить, что разрез, проведенный таким образом с меньшей вероятность приведет кповреждению ягодичных нервов.
Бедренные, ilioinguinal, верхние ягодичные и седалищные нервы - все выходят из полости таза и, таким образом, теоретически подвергаются некоторому риску повреждения; однако, фактические сообщения об их повреждениях чрезвычайно редки (72).
Переломы подвздошной кости.
 После забора большого объема костной ткани подвздошная кость может сломаться в переднем или заднем отделе. Обычно это связанно с чрезмерной резекцией кости в нижних отделах и в области плоской части подвздошной кости (73,74). Coventry и Tapper сообщили об усталостных переломах задних отделов подвздошной кости и последующей крестцово-подвзошной нестабильности в шести случаях после применения агрессивной техники взятия аутотрансплантата из задних отделов подвздошной кости (75). В передних отделах отрыв передней ости подвздошной кости связан с взятием трикортикального или бикортикального трансплантатов, обычно для передних шейных спондилодезов (76). Когда трансплантат взят слишком близко [меньше чем 3 см (77)] от передней верхней ости подвздошной кости, напряжение мышц при переходе в вертикальное положение и при напряжении флексоров бедра может оторвать фрагмент кости - ость (рис. 11); особенно высок риск этого у пожылых пациентов, женщин со сниженным качеством костной ткани (77,78). Hu и Bohlman сообщили о 10 пациентах с отрывными переломами передних отделов подвздошной кости, связанных с забором аутотрансплантата для переднего шейного спондилодеза (77). Авторы легко диагностировали это осложнение у больных по внезапному началу боли в области взятия костного трансплантата; интенсивность боли варьировала от умеренной до значительно выраженной. Как показали исследования, соблюдая осторожность, резецируя кость по крайней мере на 3 см кзади от передней ости, значительно снижается риск отрывного перелома, поскольку резко возрастает сила, необходимая для отрыва фрагмента кости в таком случае. В своем Jones и др. показал значительные различия в прочности костного трансплантата к компреммирующим нагрузкам в зависимости от того, был ли трансплантат взят с помощью осциллятороной пилы или остеотома (25). Авторы пришли к заключению, что использование остеотома не только приводить к снижению прочности трансплантата, но и может вызвать формирование незаметных линий перелома таза, которые проявятся в позднем периоде (25,76). Лечение отрывного перелома является в большинстве случаев консервативным, с постельным режимом и постепенной мобилизацией.
После забора большого объема костной ткани подвздошная кость может сломаться в переднем или заднем отделе. Обычно это связанно с чрезмерной резекцией кости в нижних отделах и в области плоской части подвздошной кости (73,74). Coventry и Tapper сообщили об усталостных переломах задних отделов подвздошной кости и последующей крестцово-подвзошной нестабильности в шести случаях после применения агрессивной техники взятия аутотрансплантата из задних отделов подвздошной кости (75). В передних отделах отрыв передней ости подвздошной кости связан с взятием трикортикального или бикортикального трансплантатов, обычно для передних шейных спондилодезов (76). Когда трансплантат взят слишком близко [меньше чем 3 см (77)] от передней верхней ости подвздошной кости, напряжение мышц при переходе в вертикальное положение и при напряжении флексоров бедра может оторвать фрагмент кости - ость (рис. 11); особенно высок риск этого у пожылых пациентов, женщин со сниженным качеством костной ткани (77,78). Hu и Bohlman сообщили о 10 пациентах с отрывными переломами передних отделов подвздошной кости, связанных с забором аутотрансплантата для переднего шейного спондилодеза (77). Авторы легко диагностировали это осложнение у больных по внезапному началу боли в области взятия костного трансплантата; интенсивность боли варьировала от умеренной до значительно выраженной. Как показали исследования, соблюдая осторожность, резецируя кость по крайней мере на 3 см кзади от передней ости, значительно снижается риск отрывного перелома, поскольку резко возрастает сила, необходимая для отрыва фрагмента кости в таком случае. В своем Jones и др. показал значительные различия в прочности костного трансплантата к компреммирующим нагрузкам в зависимости от того, был ли трансплантат взят с помощью осциллятороной пилы или остеотома (25). Авторы пришли к заключению, что использование остеотома не только приводить к снижению прочности трансплантата, но и может вызвать формирование незаметных линий перелома таза, которые проявятся в позднем периоде (25,76). Лечение отрывного перелома является в большинстве случаев консервативным, с постельным режимом и постепенной мобилизацией.Разрыв крестцово-подвздошного сочленения.
Coventry и Tapper сообщил о шести случаях нестабильности крестцово-подвзошного сочленения после обширной резекции в задних отделах подвздошной кости с повреждением крестцово-подвзошных связок или непосредственно сустава или обеих анатомических структур (75). Как правило, повреждение не было очевидно клинически, но четко визуализировалось на рентгенограммах. Проведение диагностической локальной анестезии может быть полезной для уточнения диагноза, и если боль и нетрудоспособность выражены и устойчивы к другому лечению, требуется выполнение спондилодеза. Lichtblau также сообщил о случае повреждения крестцово-подвзошного сочленения после агрессивного забора трансплантата из заднего отдела гребня подвздошной кости (79).Инфекция.
Частота развития инфекционных осложнений в области взятия трансплантата колеблется от 1 до 5% (7,16,51,53). Предположительно, факторами риска для развития глубокой раневой инфекции или расхождения швов фасции являются ожирение, женский пол, иммунокомпрометирующие состояния, пищевое истощение, нарушения хирургической техники и наличие сопутствующий патологии (7, 51). Лечение проводится по стандартным ортопедическим принципам - выявление культуры микроорганизмов, иссечение нежизеспособных тканей, ирригация и антибиотикотерапия. Предупреждение формирования гематомы в области раны является одной из важнейших мер профилактики развития раневой инфекции. Для этого необходимо производить тщательное поднадкостничное выделение, использование воска или других гемостатических средств для остановки кровотечения из губчатой кости, устанавливать дренаж.Косметический дефект.
Взятие больших трикортикальных фрагментов, особенно в передних отделах подвздошной кости, можетт приводить к обезображивающему и болезненному косметическому дефекту (16). Schnee с соавт. в своей работе сообщает о плохом косметическом результате после взятия аутотрансплантата в пяти наблюдениях, причем, все пациенты были женского пола (p =.04) (7). Rish сообщил “о некрасивом рубцевании” донорского места в 25% случаев, хотя методы оценки не приводит (80). Значительный дефект мягких тканей может иметь место при широком скелетировании большой ягодичной мышцы в месте прикрепления, или в некоторых случаях, при подкожной жировой атрофии (53). Методы, используемые для предупреждения плохого косметического результата, включают реконструкцию гребня, применение керамических спейсеров и замещение дефекта биологически совместимыми материалами (78), а так же как тщательную реконструкцию фасциальных структур.Образование грыжи.
Гетеротопический оссификат.
Гетеротопичекий оссификат - достаточно редкая причина рецидивирующей боли в области взятия трансплантата (83, 84). Причиной его развития может быть активность некоторых тканевых факторов, стимулирующих дифференцировку мезенхимальных клеток, или, возможно, наличие остаточных костных фрагментов в пределах раны (84). В группу риска по развитию этого осложнения могут быть отнесены мужчины, пациенты, страдяющие с гипертрофическими остеоартритами, пациенты, имевшие в анамнезе развитие гетеротопических оссификатов иной локализации. Оссификат может быть трудно визуализировать при стандартной рентгенографии; следовательно, при определенных признаках осложнения и сомнения показано выполнение КТ.Костные аутотрансплантаты обычно используются для спондилодеза и все еще остаются "золотым стандартом". Их использование связано со значительными осложнениями в области донорского участка, что может быть минимизировано корректной хирургической техникой.
Дальнейшее развитие технологий, разработка и применение аллотрансплантатов, BMP и синтетических или искусственных материалов дают хирургу большую широту и выбор. Эти материалы особенно незаменимы, когда спондилодез выполняется в клинически сложных и неоднозначных ситуациях, таких как ложный сустав, ревизионные вмешательства, при которых ограниченна возможность в собственном пластическом материале или когда имеет место нарушение васкуляризации ложа трансплантата. В настоящее время важно отметить и возможность исключения риска инфицирования при использовании искусственных заменителей костной ткани. Современные миниинвазивные методы забота трансплантата, возможно, уменьшают риск осложнений, таких как хроническая боль донорского участка, перелом, грыжа, и повреждение нервов. Однако, ключ к успешному спондилодезу - биологическая жизнеспособность собранных костных фрагментов: их способность к остеоиндуктии, кондуктиным и остеогенным свойствам; хорошая декортикация и васкуляризация участка укладки трансплантатов.